编者按
所谓英雄所见略同,在第39届圣安东尼奥乳腺癌研讨会(SABCS)上,众多专家同时聚焦三大延长辅助内分泌治疗临床研究,复旦大学附属肿瘤医院余科达教授也关注了此热点议题,现场,本刊记者特邀余教授进行了深入解析。
7:54
乳腺癌延长内分泌治疗
来自ioncology
余教授介绍道,今年圣安东尼奥会议上有三个重要的延长内分泌治疗临床研究:DATA研究、IDEAL研究、及NSABP B-42研究,这三个临床研究就绝经后乳腺癌患者是否需要延长内分泌治疗、用什么药以及用多久的问题,作了进一步的回答。
在绝经后辅助内分泌延长治疗领域,之前的ATLAS和aTTom临床试验,初步回答了5年他莫昔芬之后继续5年他莫昔芬能否增效的问题(图1);MA.17、NSABP B-33、ABCSG-6a等临床试验,也已经回答了5年他莫昔芬之后继续3-5年芳香化酶抑制剂(AI)的必要性问题(图2)。这些试验均证实5年他莫昔芬后延长内分泌治疗的必要性,特别对高危人群具有更大价值。但遗憾的是,这些临床试验均未初始使用AI。那么,5年初始AI治疗结束后,要不要继续用AI,怎么用的问题,今年的IDEAL研究和NSABP B-42研究首次做了重点阐述。虽然之前MA.17R(MA.17研究完成10年内分泌治疗后,再随机为延长或不延长5年AI)的结果初步揭示了10年AI的可行性(图3),但是MA.17R中高达70%的患者先行5年他莫昔芬后接受5年AI结束,然后再接受或不接受AI,总治疗时间长达15年,这与初始就用5年AI的情况是不同的,MA.17R并不能说明延长AI的时代已经到来。相较而言,今年NSABP B-42的结果将更具说服力。
图1
图2
图3
首先,大会报道了DATA临床研究(图4),该试验对比分析了2-3年他莫昔芬治疗之后,患者再用3年和6年阿那曲唑的疗效差异。这个临床研究的设计较特殊,只针对使用他莫昔芬后转换AI的部分患者。由于目前国内绝经后乳腺癌患者一般推荐初始5年AI,很少有2-3年他莫昔芬后转换AI患者(往往是围绝经期患者先用他莫昔芬,2-3年后证实绝经后再转换为AI),所以该研究对临床实践的影响并不显著。试验结果显示:6年AI组较3年AI组降低了21%的复发转移风险(DFS HR=0.79,P=0.07),但差别仅有统计学趋势而无显著性意义。亚组分析提示,在某些高危患者中(如淋巴结阳性)以及ER/PR均阳性的患者中,2-3年他莫昔芬之后再用6年阿那曲唑的效果更好,这提示延长内分泌治疗的候选人群往往是那些具有远期高危复发风险,又有良好内分泌敏感性的乳腺癌患者。
图4
IDEAL(图4)和NSABP B-42临床试验均研究在5年内分泌治疗(包含初始或序贯AI)基础上继续用AI的疗效,结果对当前国内临床实践有较大的指导价值。IDEAL临床试验设计较为激进,在5年内分泌治疗后,一组用2.5年来曲唑,另一组用5年来曲唑,所以IDEAL临床研究试图回答两个问题:1,延长2.5年AI好还是5年AI好;2,延长2.5年AI后,哪些患者需要延长至5年。但试验结果提示,不管是比较2.5年对5年,还是2.5年以后再比较,两组之间均未见疗效上的区别。亚组分析中,虽然淋巴结阳性是提示延长5年较2.5年更佳的趋势性指标,但还不够强健。IDEAL临床试验在设计上直接选择延长2.5年作为对照组,缺乏真正意义上的安慰剂或空白对照,因此该试验有两点问题无法解决:第一,5年AI是不是比不用更好?第二,2.5年AI是不是比不用更好?尴尬的是,该研究最后无法检测出2.5年和5年AI间的差异,我们自然也无法推测“不延长,延长2.5年,以及延长5年”这3者之间到底有没有区别。
相较而言,NSABP B-42的设计最为合理,也最具现实价值(图5-图6)。该研究入组人群为绝经后ER+或PR+早期浸润性乳腺癌患者,完成初始5年AI或初始3年以内他莫昔芬后序贯AI共5年的辅助治疗后,进行随机双盲分组,实验组为后续5年来曲唑,对照组为安慰剂。首要研究终点无病生存率(DFS),入组3966例,中位随访6.9年,中位治疗时间59.8个月。安慰剂组62.5%、来曲唑组60.3%患者完成了5年治疗。结果显示,延长AI组较对照组降低了绝对3.4%的DFS事件发生率(7年DFS 84.7% vs 81.3%),相对风险降低15%(HR=0.85 95%CI 0.73-0.999),P=0.048。由于在试验过程中多次中期分析,损耗了α值,所以该试验设定的最终有效P值为0.0418,只有P<0.0418才有统计学价值,即便该试验最终P=0.048,依然为阴性结果。次要观察终点中,乳腺癌无病间期(BCFI)、乳腺癌远处复发率在两组之间有显著统计学差异。毒副反应上,后续延长AI并未增加骨折风险,但应用药物2.5年后动脉血栓风险显著增加。在针对首要研究终点DFS的亚组分析中,发现应用过他莫昔芬的患者、T者昔芬过究的患者更能从延长AI中获益,但进一步交互作用分析(Interaction P)发现,应用他莫昔芬与否以及T评分高低并非是筛选延长AI用药的有效指标。NSABP B-42研究提示:对于已经接受5年AI治疗的患者需要慎重考虑延长AI治疗。虽然延长AI对预防对侧乳腺癌和降低远处转移事件有一定价值,但在提高整体DFS和OS方面,表现并不突出,临床中需要综合权衡患者的复发风险、一般生理状态、药物毒副反应等,才能判断延长或不延长AI。
图5
图6
综合这三个延长辅助内分泌治疗临床研究,结合先前的循证证据,延长还是不延长5年AI,并非是一个简单一刀切的问题,它需要医生综合考虑三方面的问题:患者术后5-15年间的复发风险如何,患者的药物耐受性和潜在毒副反应如何,以及患者肿瘤的内分泌敏感性如何。通过这三方面综合判定是否要延长AI,再根据IDEAL临床研究去回答需要延长多久(2.5年还是5年)。而新的基因和分子检测工具如RS评分、PAM50、BCI、EP Clin等,将进一步细化和量化乳腺癌中远期复发风险,也将更好地个体化指导我们最终决定延长或不延长5年AI。
专家简介
余科达,复旦大学附属肿瘤医院乳腺外科副主任医师、副教授。担任上海市抗癌协会乳腺癌专业委员会委员,中国抗癌协会乳腺癌专业委员会青年委员,中国抗癌协会肿瘤分子靶向治疗专业委员会委员,多次入选上海市卫生系统优青计划、上海市曙光计划等人才项目。在Nat Commun、PLoS Genet、Cancer Res、Clin Cancer Res等知名刊物上发表论文40余篇,以第一负责人承担国家自然科学基金3项。
余教授介绍道,今年圣安东尼奥会议上有三个重要的延长内分泌治疗临床研究:DATA研究、IDEAL研究、及NSABP B-42研究,这三个临床研究就绝经后乳腺癌患者是否需要延长内分泌治疗、用什么药以及用多久的问题,作了进一步的回答。
在绝经后辅助内分泌延长治疗领域,之前的ATLAS和aTTom临床试验,初步回答了5年他莫昔芬之后继续5年他莫昔芬能否增效的问题(图1);MA.17、NSABP B-33、ABCSG-6a等临床试验,也已经回答了5年他莫昔芬之后继续3-5年芳香化酶抑制剂(AI)的必要性问题(图2)。这些试验均证实5年他莫昔芬后延长内分泌治疗的必要性,特别对高危人群具有更大价值。但遗憾的是,这些临床试验均未初始使用AI。那么,5年初始AI治疗结束后,要不要继续用AI,怎么用的问题,今年的IDEAL研究和NSABP B-42研究首次做了重点阐述。虽然之前MA.17R(MA.17研究完成10年内分泌治疗后,再随机为延长或不延长5年AI)的结果初步揭示了10年AI的可行性(图3),但是MA.17R中高达70%的患者先行5年他莫昔芬后接受5年AI结束,然后再接受或不接受AI,总治疗时间长达15年,这与初始就用5年AI的情况是不同的,MA.17R并不能说明延长AI的时代已经到来。相较而言,今年NSABP B-42的结果将更具说服力。
.jpg)
图1
.jpg)
图2
.jpg)
图3
首先,大会报道了DATA临床研究(图4),该试验对比分析了2-3年他莫昔芬治疗之后,患者再用3年和6年阿那曲唑的疗效差异。这个临床研究的设计较特殊,只针对使用他莫昔芬后转换AI的部分患者。由于目前国内绝经后乳腺癌患者一般推荐初始5年AI,很少有2-3年他莫昔芬后转换AI患者(往往是围绝经期患者先用他莫昔芬,2-3年后证实绝经后再转换为AI),所以该研究对临床实践的影响并不显著。试验结果显示:6年AI组较3年AI组降低了21%的复发转移风险(DFS HR=0.79,P=0.07),但差别仅有统计学趋势而无显著性意义。亚组分析提示,在某些高危患者中(如淋巴结阳性)以及ER/PR均阳性的患者中,2-3年他莫昔芬之后再用6年阿那曲唑的效果更好,这提示延长内分泌治疗的候选人群往往是那些具有远期高危复发风险,又有良好内分泌敏感性的乳腺癌患者。
.jpg)
图4
IDEAL(图4)和NSABP B-42临床试验均研究在5年内分泌治疗(包含初始或序贯AI)基础上继续用AI的疗效,结果对当前国内临床实践有较大的指导价值。IDEAL临床试验设计较为激进,在5年内分泌治疗后,一组用2.5年来曲唑,另一组用5年来曲唑,所以IDEAL临床研究试图回答两个问题:1,延长2.5年AI好还是5年AI好;2,延长2.5年AI后,哪些患者需要延长至5年。但试验结果提示,不管是比较2.5年对5年,还是2.5年以后再比较,两组之间均未见疗效上的区别。亚组分析中,虽然淋巴结阳性是提示延长5年较2.5年更佳的趋势性指标,但还不够强健。IDEAL临床试验在设计上直接选择延长2.5年作为对照组,缺乏真正意义上的安慰剂或空白对照,因此该试验有两点问题无法解决:第一,5年AI是不是比不用更好?第二,2.5年AI是不是比不用更好?尴尬的是,该研究最后无法检测出2.5年和5年AI间的差异,我们自然也无法推测“不延长,延长2.5年,以及延长5年”这3者之间到底有没有区别。
相较而言,NSABP B-42的设计最为合理,也最具现实价值(图5-图6)。该研究入组人群为绝经后ER+或PR+早期浸润性乳腺癌患者,完成初始5年AI或初始3年以内他莫昔芬后序贯AI共5年的辅助治疗后,进行随机双盲分组,实验组为后续5年来曲唑,对照组为安慰剂。首要研究终点无病生存率(DFS),入组3966例,中位随访6.9年,中位治疗时间59.8个月。安慰剂组62.5%、来曲唑组60.3%患者完成了5年治疗。结果显示,延长AI组较对照组降低了绝对3.4%的DFS事件发生率(7年DFS 84.7% vs 81.3%),相对风险降低15%(HR=0.85 95%CI 0.73-0.999),P=0.048。由于在试验过程中多次中期分析,损耗了α值,所以该试验设定的最终有效P值为0.0418,只有P<0.0418才有统计学价值,即便该试验最终P=0.048,依然为阴性结果。次要观察终点中,乳腺癌无病间期(BCFI)、乳腺癌远处复发率在两组之间有显著统计学差异。毒副反应上,后续延长AI并未增加骨折风险,但应用药物2.5年后动脉血栓风险显著增加。在针对首要研究终点DFS的亚组分析中,发现应用过他莫昔芬的患者、T者昔芬过究的患者更能从延长AI中获益,但进一步交互作用分析(Interaction P)发现,应用他莫昔芬与否以及T评分高低并非是筛选延长AI用药的有效指标。NSABP B-42研究提示:对于已经接受5年AI治疗的患者需要慎重考虑延长AI治疗。虽然延长AI对预防对侧乳腺癌和降低远处转移事件有一定价值,但在提高整体DFS和OS方面,表现并不突出,临床中需要综合权衡患者的复发风险、一般生理状态、药物毒副反应等,才能判断延长或不延长AI。

图5
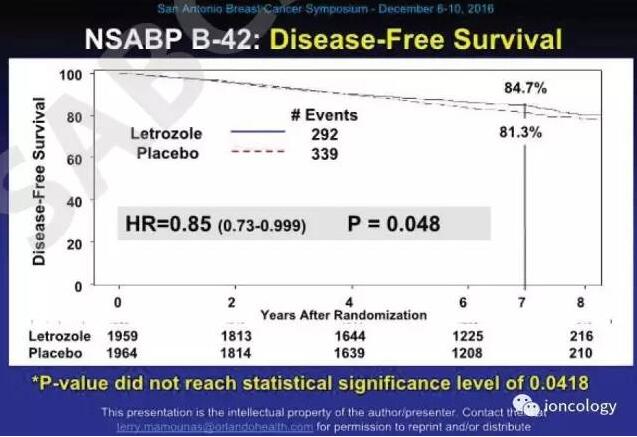
图6
综合这三个延长辅助内分泌治疗临床研究,结合先前的循证证据,延长还是不延长5年AI,并非是一个简单一刀切的问题,它需要医生综合考虑三方面的问题:患者术后5-15年间的复发风险如何,患者的药物耐受性和潜在毒副反应如何,以及患者肿瘤的内分泌敏感性如何。通过这三方面综合判定是否要延长AI,再根据IDEAL临床研究去回答需要延长多久(2.5年还是5年)。而新的基因和分子检测工具如RS评分、PAM50、BCI、EP Clin等,将进一步细化和量化乳腺癌中远期复发风险,也将更好地个体化指导我们最终决定延长或不延长5年AI。
专家简介

余科达,复旦大学附属肿瘤医院乳腺外科副主任医师、副教授。担任上海市抗癌协会乳腺癌专业委员会委员,中国抗癌协会乳腺癌专业委员会青年委员,中国抗癌协会肿瘤分子靶向治疗专业委员会委员,多次入选上海市卫生系统优青计划、上海市曙光计划等人才项目。在Nat Commun、PLoS Genet、Cancer Res、Clin Cancer Res等知名刊物上发表论文40余篇,以第一负责人承担国家自然科学基金3项。





 京公网安备 11010502033352号
京公网安备 11010502033352号